Im Juli 2021 trat die PAR-Richtlinie in Kraft und stellt viele Praxen immer noch vor Herausforderungen. Inzwischen sind diese Leistungen budgetiert – wie also jetzt weitermachen? Die Abläufe der PAR-Therapie im Schatten der Budgetierung, welche Besonderheiten gibt es bei der Planung zu beachten? Sind alle Patienten budgetiert?
Sylvia Fresmann, B.Sc.
Gingivitis und Parodontitis sind entzündliche Erkrankungen des Zahnhalteapparates und die häufigsten Ursachen für Zahnverlust. Ca. 11 Millionen Menschen in Deutschland leiden an einer schweren Parodontalerkrankung. Parodontitis ist eine chronische, entzündliche Erkrankung des Parodonts, die durch eine komplexe Interaktion zwischen Wirt und bakteriellen Faktoren verursacht wird. Infolgedessen kann eine Dysregulation der immunentzündlichen Antwort auftreten, welche zu einem Abbau von Bindegewebe und Alveolarknochen führt. Die Entzündungsreaktion ist eine komplexe Abwehrreaktion des Körpers auf eine Veränderung bakterieller Einflussfaktoren (Dysbiose), die nachfolgend zu einer Freisetzung von Zytokinen, Interleukinen und anderen Entzündungsmediatoren führt. Diese Entzündungsmediatoren lösen eine Kaskade von Ereignissen aus, die zur Zerstörung des Alveolarknochens und des Desmodonts führen, was zum Verlust vom Attachment sowie damit einhergehender Taschenbildung führt und nur bedingt reversibel ist.
Das klinische Bild der Parodontitis ist folglich gekennzeichnet durch folgende Faktoren:
- Verlust des Zahnhalteapparates durch klinischen Attachmentverlust und röntgenologisch sichtbarer Knochenabbau
- Vorhandensein parodontaler Taschen und BOP
Einer Parodontitis geht in der Regel eine Gingivitis voraus, jedoch entwickelt sich nicht zwangsläufig aus jeder Gingivitis eine Parodontitis. Deshalb ist die Behandlung der Gingivitis die wichtigste Maßnahme zur Prävention einer Parodontitis.
/// Folgen einer Parodontitis auf die Allgemeingesundheit
Neben potenziell parodontal pathogenen Bakterien sind auch andere Wirtsfaktoren für die Manifestation einer Parodontitis verantwortlich, wie z. B. Umweltfaktoren (u. a. Rauchen) sowie erworbene Faktoren (u. a. Diabetes mellitus), die Immunabwehr und die Wirtsantwort des betroffenen Patienten. Entsprechend handelt es sich um eine multifaktorielle, entzündliche Erkrankung. Hierbei vermindern dosisabhängig das Rauchen und das Vorliegen eines Diabetes mellitus in Abhängigkeit von der Einstellgüte (HbA1c-Wert) die direkte Immunantwort und die Durchblutung des Gewebes, was das Risiko für gesteigertes Entzündungsgeschehen erhöht. Zudem können einige Medikamente wie Antidepressiva, Bluthochdruckmedikamente und Immunsuppressiva das Risiko für Parodontitis erhöhen. Die im Juli 2021 eingeführte neue PAR-Behandlungsstrecke umfasst 4 Therapiestufen, Grundlage hierfür war die S3 Leitlinie zur Behandlung der Parodontalerkrankungen Stage I bis III.
// Die 1. Therapiestufe: Parodontologisches Aufklärungs- und Therapiegespräch (ATG)
Das ATG umfasst die Information des Patienten über die folgenden Aspekte:
- Befund und Diagnose
- Erörterung der Therapie und ggf. Therapiealternativen sowie deren Bedeutung zur Ermöglichung einer gemeinsamen Entscheidungsfindung über die nachfolgende Behandlung einschließlich der UPT
- Gesundheitsbewusstes Verhalten zur Reduktion exogener und endogener Risikofaktoren
- Wechselwirkung von Parodontitis mit anderen Erkrankungen. Das ATG ist keine delegierbare Leistung und muss vom Zahnarzt erbracht werden.
Patientenindividuelle Mundhygieneunterweisung (MHU)
Im zeitlichen Zusammenhang mit der antiinfektiösen Therapie erfolgt zur Sicherung eines langfristigen Behandlungserfolgs eine patientenindividuelle Mundhygieneunterweisung.
Die MHU umfasst:
- Mundhygieneaufklärung
- Bestimmung des Entzündungszustandes der Gingiva
- Anfärben von Plaque
- Individuelle Mundhygieneinstruktion
- Praktische Anleitung zur risikospezifischen Mundhygiene: Hierbei sollen die individuell geeigneten Mundhygienehilfsmittel bestimmt und deren Anwendung praktisch geübt werden.
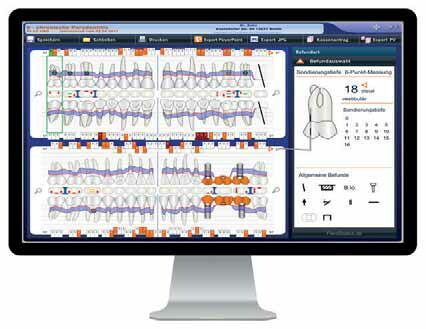
Bei der MHU kommt es darauf an, dass der Patient von Beginn an mit einbezogen wird und Eigenverantwortung für den Behandlungserfolg übernimmt. Nur ein gut aufgeklärter und überzeugter Patient, der die Befunde und Konsequenzen versteht und akzeptiert, wird dauerhaft mitarbeiten. Am besten nutzt man visuelle Hilfsmittel, so verstehen die Patienten die Situation viel schneller. Bei der Software ParoStatus.de gibt es die Möglichkeit, dem Patienten Befunde und kleine Videosequenzen auf dem iPad zu zeigen, z. B., wie eine Parodontitis oder Periimplantitis entsteht. Zusätzlich kann für den Patienten eine individuelle Mundhygieneempfehlung ausgewählt werden. Das bedeutet in der Praxis z. B., dass für die ausgewählte Zahnbürste eine individuelle Putz-Systematik zusammengestellt sowie die Putzzeit festgelegt und eingestellt wird. In dem kleinen Video werden dann der korrekte Anstellwinkel und die Putzdauer live auf dem Handy des Patienten dargestellt, so dass der Patient zuhause mitmachen kann. Auch die korrekte Anwendung der Zahnzwischenraumbürstchen oder die Reinigung der Furkation stellen oftmals eine große Herausforderung dar. Das haben die Programmierer ebenfalls im Blick gehabt und entsprechende Videos integriert. Auf diese Weise wirkt die Mundhygieneberatung sehr nachhaltig, denn der Patient kann so in der App das in der Praxis Gezeigte zuhause nochmals in Ruhe ansehen und seine Mundhygiene optimieren. Für weniger technikaffine Patienten stellt das Programm bei Bedarf noch einen individuellen Patientenausdruck zur Verfügung, der die wesentlichen Informationen enthält.
/// Die 2. Therapiestufe: AIT (Antiinfektiöse Therapie)
Gegenstand der antiinfektiösen Therapie ist die Entfernung aller supragingivalen und klinisch erreichbaren subgingivalen weichen und harten Beläge, bei Zahnfleischtaschen mit einer Sondierungstiefe von 4 mm oder mehr. Die Maßnahme erfolgt im Rahmen eines geschlossenen Vorgehens und sollte nach Möglichkeit innerhalb von vier Wochen abgeschlossen werden. Unter Prognose/ Therapie können im Programm ParoStatus.de die zu behandelten Zähne lila markiert werden. So ist auf einen Blick zu sehen, welche Zähne behandlungsbedürftig sind.
Befundevaluationen: BEVa nach AIT und BEVb nach CPT
Nachdem die parodontalen Gewebe ausgeheilt sind, sollte die individuelle Reaktion auf Maßnahmen in der jeweiligen Therapiestufe bewertet werden (parodontale Reevaluation). Die Befundevaluation (BEV) ist ein wichtiger Schritt, um den Erfolg der durchgeführten Maßnahmen beurteilen und ggf. weitere Interventionen planen zu können. Drei bis sechs Monate nach Beendigung der antiinfektiösen Therapie erfolgt die erste Evaluation der parodontalen Befunde.
Die hierzu notwendige Dokumentation des klinischen Befunds umfasst:
- Sondierungstiefen und Sondierungsbluten (BOP)
- Zahnlockerung
- Furkationsbefall/ -beteiligung
- Zahnverlust
- Knochenabbau in Relation zum Patientenalter
Unter „Vergleichsbefund“ enthält der ParoStatus die Möglichkeit, die Befunde miteinander zu vergleichen, um den Patienten den Erfolg der bisherigen Behandlung zu zeigen, aber auch den Behandlungsbedarf. Auch hier können unter Prognose/ Therapie die in der UPT zu behandelnden Zähne Lila markiert werden – so erhält man schnell einen Überblick, welche Zähne reinstrumentiert und mit UPTe und UPTf zusätzlich abgerechnet werden müssen.
/// Die 3. Therapiestufe: CPT (chirurgische Therapie)
Nach dem geschlossenen Vorgehen besteht die Fragestellung, ob eine zahnmedizinische Notwendigkeit besteht, an einzelnen Zähnen zusätzlich ein offenes Vorgehen durchzuführen. Dies kann für Zähne angezeigt sein, bei denen im Rahmen der Befundevaluation eine Sondierungstiefe von ≥ 6 mm gemessen wurde. Die Entscheidung, ob ein offenes Vorgehen durchgeführt werden soll, trifft die Zahnärztin oder der Zahnarzt nach gemeinsamer Erörterung mit den Patienten. Nach 3 bis 6 Monaten schließt sich dann gegebenenfalls die BEVb (gleicher Leistungsinhalt wie BEVa) und die UPT-Phase an.
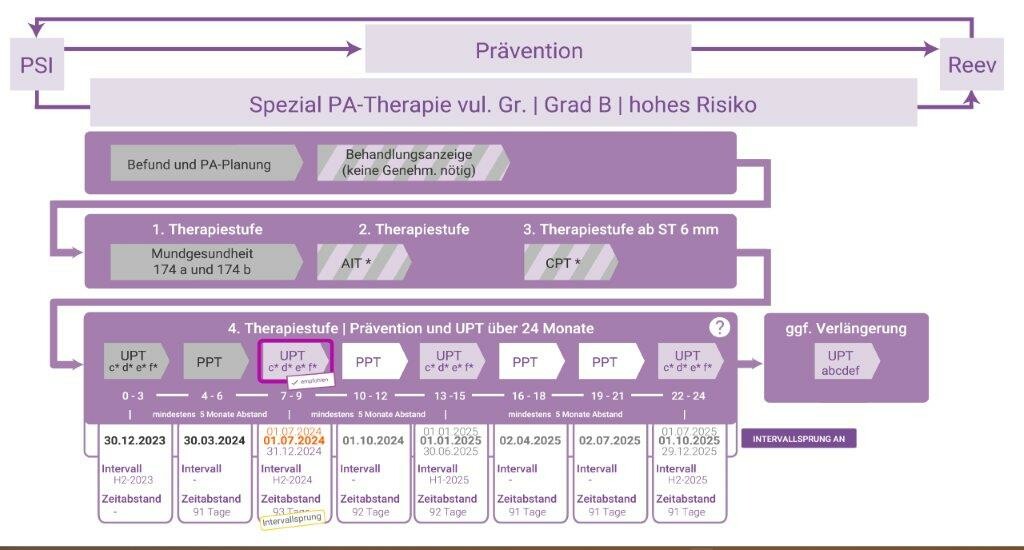
/// Die 4. Therapiestufe: Unterstützende Parodontitistherapie (UPT)
Die UPT dient der Sicherung der Ergebnisse der antiinfektiösen und einer gegebenenfalls erfolgten chirurgischen Therapie. Mit der UPT soll 3 bis 6 Monate nach Abschluss des geschlossenen bzw. offenen Vorgehens begonnen werden. Die Maßnahmen der UPT sollen für einen Zeitraum von 2 Jahren regelmäßig erbracht werden.
Die Frequenz der Erbringung der Maßnahmen der UPT richtet sich nach dem Grad der Parodontalerkrankung:
- Grad A: einmal im Kalenderjahr mit einem Mindestabstand von zehn Monaten
• Grad B: einmal im Kalenderhalbjahr mit einem Mindestabstand von fünf Monaten
• Grad C: einmal im Kalendertertial mit einem Mindestabstand von drei Monaten.
Die UPT um fasst je nach Grad und Anzahl:
- die Mundhygienekontrolle (UPTa )
• soweit erforderlich eine erneute Mundhygieneunterweisung (UPTb )
• die vollständige supragingivale und gingivale Reinigung aller Zähne von anhaftenden Biofilmen und Belägen (UPTc )
• „kleiner“ PA-Be und ( UPTd)
• bei Sondierungstiefen von ≥ 4 mm und Sondierungsbluten sowie an allen Stellen mit ≥ 5 mm erfolgt eine subgingivale Instrumentierung (UPTe und UPT )
• „großer“ PA-Be und ( UPTg)
In der unterstützenden Parodontitistherapie gibt es neben der BEVa/ b zu Beginn der UPT zwei Arten von Befunden, den „kleinen” PA-Befund (UPTd ) mit Messung von Sondierungstiefen und Sondierungsbluten (BOP) und den „großen” PA-Befund (UPTg) mit Messung der Sondierungstiefen und Sondierungsbluten, Beurteilung der Zahnlockerung und Furkationsbeteiligung und Dokumentation des röntgenologischen Knochenabbaus in Relation zum Patientenalter (Prozent/ Alter). Die UPTg entspricht im Leistungsumfang der BEVa/ b, die die Grundlage für die erste UPT-Sitzung bildet. Die Leistung nach UPTg ist nach einem Jahr und einen Tag bezogen auf das erste UPT-Datum abrechenbar. Die erhobenen Befunddaten werden mit den Befunddaten der Untersuchung nach BEV oder nach UPTd verglichen. Dem Patienten werden die Ergebnisse erläutert und es wird mit ihm das weitere Vorgehen besprochen.
/// Ziele der UPT
Die UPT ist die Langzeitbetreuung der Patienten und sichert den Behandlungserfolg der AIT und CPT. Über 2 Jahre hinweg werden die Patienten entsprechend der Gradeinteilung des Falles betreut – gerechnet ab dem Datum der 1. UPT. Die UPT-Planung ist sehr wichtig und muss gut durchdacht werden. Ist ein Patient in Grad C bleibt für die UPT-Planung nicht viel Spielraum. Es muss nicht nur der Mindestabstand von 3 Monaten eingehalten werden, sondern auch das Jahres-Tertial muss gewechselt haben, denn der Patient kann nur einmal im Tertial im Rahmen der UPT behandelt werden. Findet ein Termin nicht zeitgerecht statt, kann er nachgeholt werden, sofern es noch in den 2-Jahreszeitraum passt. Empfehlenswert ist es, von Termin zu Termin zu planen. Findet die erste UPT mit Grad C am Ende des ersten Tertials statt, z. B. am 30. April, so kann die nächste UPT zwischen 31. Juli und 31. August stattfinden. Das wäre problematisch, da sich in dieser Zeit viele Praxen im Sommerurlaub befinden. Das ParoStatus-Programm kann den passenden Zeitpunkt für die erste UPT berechnen und auch die folgenden Zeitfenster einblenden. Muss ein Termin verschoben werden, kann man das in der Behandlungsstrecke im Programm ParoStatus.de au der Startseite sehen. So können die UPT-Termine entspannt geplant werden, ohne dass eine UPT im Intervall verloren geht bzw. nicht abgerechnet werden darf. Die erste UPT sollte 3 bis 6 Monate nach der AIT stattfinden.
/// Privat vereinbarte Sitzungen
Immer wieder werde ich gefragt, ob mit den Patienten mehr Termine als in der Richtlinie vorgesehen vereinbart und abgerechnet werden können. Zusätzliche privat vereinbarte Sitzungen sind möglich, denn eines ist in der neuen Behandlungsstrecke nicht integriert worden – die PMPR im Rahmen der Vorbehandlung. Es ist also eine beinahe optimale Therapiestrecke. In manchen Fällen ist es allerdings sinnvoll, vor dem eigentlichen Beginn der PAR-Therapie eine oder zwei PMPRs einzuplanen. Diese vorherige Reinigung der Zähne ermöglicht manchmal erst eine korrekte Befunderhebung und stützt auch die Motivation des Patienten, die Gewohnheiten zu ändern und mitzuarbeiten. Jedoch ist das nicht in allen Fällen notwendig, hier kann der Zahnarzt/ die Zahnärztin die Patienten individuell beraten und für den konkreten Einzelfall die beste Lösung empfehlen. Aber auch im Verlauf einer schon begonnen Behandlung kann sich Entscheidendes ändern. Das bedeutet, es könnte sein, dass unser Patient zusätzliche privat zu berechnenden präventive parodontologische Therapien (PPT) benötigt, da sich während der Therapiestrecke die Rahmenbedingungen des Patienten geändert haben. Denn: die UPT-Planung richtet sich nach dem Grad der Erkrankung, der am Anfang der Therapie mit der Planung im Antrag (Bema 4) festgestellt wurde. Erkrankt nun ein Patient während der zwei Jahre zum Beispiel an Diabetes, so ändert sich die UPT-Frequenz nicht – es gilt die Frequenz, die im Antrag steht. In solchen Fällen ist dann sicherlich eine zusätzliche Betreuung notwendig, präventive Parodontal- Therapie-Sitzungen zwischen den UPT-Sitzungen einzuplanen, um das Risiko für diesen Patienten zu senken. Also doch eine private präventive Parodontitis-Nachsorge? Ja, in manchen Fällen sicherlich! Möglicherweise wünscht
auch der Patient eine engmaschigere Betreuung – viele Patienten fühlen sich einfach durch eine engmaschigere Betreuung besser und sicherer. Das ist auch nachvollziehbar, da Entzündungen und „Problemstellen“ früher erkannt werden. Durch die großartige Präventionsarbeit in den deutschen Zahnarztpraxen haben viele Patienten diese Betreuung schätzen gelernt und investieren gerne in ihre Gesundheit. Wir müssen also genau hinsehen, welche Leistungen unser Patient benötigt und welche Therapiestrecke im Einzel all sinnvoll ist: die reine GKV PAR-Behandlungstrecke oder die Kombination mit präventiven Leistungen nach GOZ.
/// Folgen des GKV-FinStG für die Parodontitisversorgung
Die Auswirkungen zeigen sich sehr deutlich – seit Januar 2023 nehmen die Anzahl der Neubehandlungen deutlich ab. Laut Prognose des Evaluationsberichts vom 30.9.23 der KZBV und der DG PARO scheint der Trend noch weiter abwärts zugehen, man rechnet mit 60.000 Behandlungsfällen pro Monat. Das wäre zu 2022 bei Halbierung! Das Gesetz wird zu einer Verschlechterung der PAR- Versorgung unserer Patienten führen und so irreversible negative Folgen für die Mund- und Allgemeingesundheit in Deutschland haben.
/// Rückläufiger Trend bei den Neuversorgungsfällen
Diese strikte Budgetierung führt auch in 2024 zu drastischen Rückgängen. Daher müssen Strategien entwickelt werden, die Patienten mit zusätzlichen privaten Sitzungen zu betreuen. Denn eines steht für uns alle fest: Die Patientengesundheit steht über allem! In den Zahnarztpraxen werden alle Möglichkeiten genutzt, die Patienten gut zu betreuen. Jetzt ist der Gesetzgeber gefragt, die Budgetierung der PAR-Behandlung auszusetzen.
/// Regionale Unterschiede
Die Verträge werden in jedem Bundesland mit den Krankenkassen verhandelt, für Primärkassen und Ersatzkassen. Das ist regional sehr unterschiedlich und so sind auch die Regelungen für die Praxen unterschiedlich. Wichtig für alle Praxen ist: Die KZV ist erster Ansprechpartner für diese Fragen. Es ist wichtig, die eigene Situation zu kennen und entsprechend strategisch zu reagieren. Auf jeden Fall ergibt es für alle Praxen Sinn, die nicht budgetierten Leistungen in den Mittelpunkt zu rücken und in der Verwaltungssoftware nach Kindern ohne IP-Leistungen oder nach Patienten mit Pflegegrad zu suchen.
Meist erfassen Praxen den Pflegegrad eines Patienten gar nicht routinemäßig. Mein Tipp: Ergänzt Euren Anamnesebogen mit der Frage nach dem Pflegegrad.
– AUTORIN
Sylvia Fresmann, B.Sc.
– KONTAKT
Deutsche Gesellschaft für DentalhygienikerInnen e.V. (DGDH)
Fasanenweg 14
48249 Dülmen
E-Mail: fresmann@dgdh.de
Internet: www.dgdh.de